El diagnóstico de "osteocondrosis cervical" a menudo se realiza si una persona se queja de dolor de cuello. Algunos también le atribuyen mareos, pérdida de memoria, entumecimiento de las manos y otros síntomas desagradables. Se cree erróneamente que la enfermedad está asociada con el desgaste y la deformación de los discos intervertebrales y otros elementos de la columna vertebral relacionados con la edad.
¿Cómo funciona la columna cervical?
La región cervical consta de 7 vértebras. Entre ellos se encuentran los discos intervertebrales, estructuras semirrígidas con un anillo denso en la periferia y un centro gelatinoso que actúan como amortiguadores. A derecha e izquierda de cada vértebra hay dos articulaciones, entre las cuales sobresalen las superficies de las apófisis vertebrales cubiertas de cartílago. Las articulaciones están conectadas por ligamentos y músculos de la espalda.
¿Por qué ocurre el dolor de cuello?
Por lo general, el dolor de cuello ocurre en respuesta a movimientos incómodos, lesiones o debido a la inflamación de cualquiera de las estructuras de la columna cervical. Además, la causa del dolor puede ser un estiramiento excesivo de músculos o ligamentos, por ejemplo, al levantar pesas, girar la cabeza sin éxito o en el contexto de artrosis de las mismas articulaciones entre las apófisis articulares. Los procesos específicos de "atrapamiento de nervios" o radiculopatía cervical (metástasis, tumores de las vértebras, membranas de la médula espinal en la región cervical) son relativamente raros.
El 26% de los hombres y el 40% de las mujeres mayores de 30 años han experimentado dolor de cuello en el último mes, y el 5% de los hombres y el 7% de las mujeres lo sienten todo el tiempo.
El dolor de cuello agudo suele desaparecer por sí solo en 1 o 2 semanas. El dolor crónico en la mayoría de los casos aparece por falta de actividad física o, por el contrario, por ejercicio demasiado intenso.
Sin embargo, a menudo se denomina erróneamente osteocondrosis cervical al dolor y malestar inexplicables en el cuello y se asocia su desarrollo con el desgaste y la deformación de los discos intervertebrales y otros elementos de la columna vertebral relacionados con la edad. Pero ese dolor, por regla general, no tiene nada que ver con la osteocondrosis real.
Osteocondrosis cervical
Según la Clasificación Internacional de Enfermedades (CIE), la osteocondrosis (osteocondropatía) es un grupo de enfermedades hereditarias raras asociadas con la alteración del desarrollo y crecimiento normal de los huesos. Como regla general, la osteocondrosis comienza en la infancia y es grave: parte de la articulación o del hueso se deforma y, a veces, incluso muere. En esta enfermedad, la mayoría de las veces no se ve afectada la columna cervical, sino la columna torácica (vértebras torácicas inferiores). De ahí que la principal manifestación clínica de la osteocondrosis sea una curvatura pronunciada de la columna torácica, la llamada cifosis torácica.
Síntomas asociados con daño a la columna torácica:
- disnea,
- debilidad constante
- incapacidad para respirar completamente,
- dolor y ardor detrás del esternón,
- Ataques de taquicardia.
Condiciones acompañadas de dolor de cuello.
Espondilosis cervical
En las personas mayores de 50 años, el dolor de cuello suele ser causado por la espondilosis cervical, el desgaste de las vértebras y estructuras relacionadas relacionado con la edad. En esta enfermedad, los discos intervertebrales se deshidratan y aplanan, provocando que la depreciación en la región cervical empeore, y muchos movimientos van acompañados de dolor.

Pero los cambios en la columna a medida que envejecemos son normales. Así, sus estructuras comienzan a desgastarse a los 30 años de media, y a los 60 años, 9 de cada 10 personas ya padecen espondilosis cervical. Sin embargo, en la mayoría de las personas es asintomática.
Otras razones
Con menos frecuencia, el dolor de cuello se produce debido a hipotermia o estrés severo, debido a hernias de disco o anomalías de las vértebras cervicales, crecimientos óseos (espolones) que comprimen los nervios que se extienden desde la médula espinal.
La fuente más común de dolor en la columna cervical y la cintura escapular es la tensión excesiva (defensa) de los músculos: trapecio, músculos largos de la espalda de la columna cervical.
Además, los músculos de la columna cervical están estrechamente conectados con la aponeurosis, una placa tendinosa ancha que envuelve la cabeza. Los elementos musculares de la aponeurosis en las regiones occipital, temporal y frontal se conectan con los músculos de la región cervical, por lo que el dolor de cuello suele ir acompañado de dolor de cabeza. Así, el dolor de cuello, que aparece tras un trabajo sedentario prolongado o dormir en una posición incómoda y se combina con dolor de cabeza, en la mayoría de los casos se asocia a falta de actividad física y posturas incorrectas y no supone ningún peligro para la salud.
El fenómeno del tech neck, el llamado techno-neck o cuello de la era de Internet, está asociado al dolor que surge debido a una postura incómoda. Techneck es el resultado del uso constante de una computadora y un teléfono inteligente, por lo que una persona se ve obligada a doblar el cuello. El hecho es que la masa relativa de la cabeza aumenta con la inclinación hacia adelante. Así, en posición "recta", el peso medio de la cabeza de un adulto es de 5 kg. Si inclina la cabeza hacia adelante al menos 15°, la carga sobre los músculos del cuello será de 13 kg, a 30° - 20 kg, a 60° - 30 kg. Como resultado de una sobrecarga constante, los músculos del cuello están sobrecargados, pueden producirse microtraumatismos, inflamación, fibrosis (crecimiento excesivo del tejido conectivo) y, en consecuencia, dolor.

Razones que contribuyen al desarrollo de cambios degenerativos en la columna cervical.
La aparición de dolor en la columna cervical se ve facilitada por el nacimiento o cualquier otra lesión de la columna, anomalías de su desarrollo, trastornos posturales, distonía muscular, así como inmovilización prolongada, obesidad y algunas enfermedades autoinmunes.
- La inmovilización prolongada es una condición en la que una persona, debido a una enfermedad subyacente, se ve obligada a permanecer acostada durante más de un mes. Como resultado, los músculos se debilitan y, durante la verticalización, cuando aumenta la carga sobre ellos, se tensan excesivamente. Se produce dolor.
- Obesidad: el exceso de peso corporal aumenta la tensión sobre las estructuras de la columna y puede provocar dolor.
- Las enfermedades autoinmunes en las que se destruye el tejido cartilaginoso (artritis autoinmune, policondritis) también provocan dolor de cuello.
Etapas de cambios degenerativos en la columna cervical.
Hay 4 etapas principales de degeneración (destrucción) de la columna cervical:
- Etapa I: los discos intervertebrales se vuelven más delgados, aparece una leve molestia en el área del cuello;
- Etapa II: los discos intervertebrales se deforman, la distancia entre las vértebras se reduce. El dolor aumenta con los movimientos de la columna cervical;
- Etapa III: el cartílago y las vértebras se rozan, el dolor de cuello se vuelve constante y los movimientos se vuelven limitados. En caso de deformidades muy graves de la columna cervical, puede aparecer síndrome de la arteria vertebral con alteraciones visuales y vestibulares, dolor de cabeza;
- etapa IV: los cambios degenerativos son pronunciados, los movimientos de la columna cervical son muy limitados y dolorosos. La zona del cuello puede quedar casi completamente inmovilizada.
Síntomas de cambios degenerativos en la columna cervical.
La mayoría de las personas con osteocondrosis cervical experimentan dolor crónico y rigidez en el cuello. A medida que avanza la enfermedad, pueden aparecer otros síntomas (especialmente si se comprimen las raíces espinales, la arteria vertebral y los plexos nerviosos adyacentes).
Síntomas de cambios degenerativos en la columna cervical:
- dolor de cuello que empeora con el movimiento o al estar de pie;
- el dolor se irradia al hombro o al brazo;
- entumecimiento, hormigueo y debilidad en brazos y manos;
- hacer clic o rechinar en el cuello (especialmente al girar la cabeza);
- dolor de cabeza;
- ataques de mareos;
- alteración de la coordinación de movimientos;
- pérdida del control de la vejiga o los intestinos.
Si aparecen estos síntomas, conviene consultar a un neurólogo lo antes posible.
Tipos de síntomas de "osteocondrosis cervical"
Todos los síntomas de la "osteocondrosis cervical" se pueden clasificar condicionalmente en 3 grupos o síndromes: síndrome vertebral, radicular y de la arteria vertebral.
Síntomas del síndrome vertebral (espinal):
- crujido en el cuello al moverse;
- movilidad limitada;
- violación de la ubicación de las vértebras entre sí en el cuello;
- Alisado de la lordosis cervical natural o curvatura lateral de la columna cervical (solo se puede ver en radiografías, resonancias magnéticas o tomografías computarizadas).
Síntomas del síndrome radicular:
- entumecimiento de los dedos de una o ambas manos;
- dolor punzante y ardiente en el cuello, que se irradia al brazo o a ambos brazos;
- distrofia de los músculos del cuello y los brazos.
Síntomas del síndrome de la arteria vertebral:
- mareos paroxísticos, hasta pérdida del conocimiento;
- saltos repentinos de la presión arterial;
- ruido en los oídos;
- visión borrosa o manchas en los ojos;
- pérdida del equilibrio y ataques de náuseas al mover la cabeza;
- dolor de cabeza (dolor intenso en un lado o en ambos lados).
Diagnóstico de cambios degenerativos en la columna cervical.
Para comprender la causa del dolor de cuello y hacer un diagnóstico de "cambios degenerativos en la columna cervical" (comúnmente llamado osteocondrosis cervical), el médico deberá realizar un examen, estudiar el historial médico, evaluar los resultados de las pruebas de laboratorio y exámenes instrumentales. .
El diagnóstico y tratamiento de la osteocondrosis cervical lo realiza un neurólogo.
Inspección
Durante el examen, el médico escuchará las quejas del paciente, aclarará los detalles del historial médico y realizará un examen: comprobará los reflejos, la fuerza muscular, la sensibilidad y el estado del aparato vestibular.
En la "osteocondrosis cervical" se pueden observar en la zona del cuello áreas visibles de atrofia muscular (pérdida de masa muscular), disminución o aumento del tono muscular de los músculos largos de la espalda y alteraciones estáticas en la región cervical. Al palpar los músculos, una persona se queja de dolor y, al inclinar la cabeza, el dolor puede irradiarse a la cabeza o los brazos y pueden producirse mareos o dolor de cabeza.
Además, los pacientes pueden experimentar alteraciones motoras en las manos (debilidad), problemas de visión y audición.
El médico también puede pedirle al paciente que camine, se pare sobre una pierna con los ojos cerrados o se toque la nariz. De esta manera, el especialista podrá evaluar si la coordinación de los movimientos está alterada, si existen problemas con la motricidad gruesa y fina.
Diagnóstico de laboratorio
Para evaluar el estado general de los huesos, a los pacientes con sospecha de osteocondrosis cervical se les prescriben análisis de sangre para detectar calcio total e ionizado, así como marcadores de crecimiento y destrucción del tejido óseo: osteocalcina y osteoprotegerina, fosfatasa alcalina.
Con la osteocondrosis cervical progresiva, las articulaciones se destruyen, el contenido de calcio puede reducirse y, por el contrario, aumentar la osteocalcina y la osteoprotegerina.
La creatina quinasa total también se considera un marcador de destrucción del tejido muscular en la miositis de los músculos cervicales.
Además, es posible que el médico deba evaluar los niveles sanguíneos de microelementos implicados en la regulación del tono muscular: magnesio, potasio, sodio.
Diagnóstico instrumental
Para establecer la causa del dolor de cuello y los trastornos asociados son necesarios estudios de imagen: radiografía de la columna cervical, tomografía computarizada y resonancia magnética, electroneuromiografía.
- Radiografía.Con la ayuda de rayos X se pueden identificar deformaciones óseas, tumores malignos y cambios degenerativos en las articulaciones.
- Imágenes por resonancia magnética y computarizadaSe realiza si se sospecha patología de la columna vertebral, la médula espinal o el cerebro. La tomografía computarizada muestra hemangiomas de los cuerpos vertebrales y deformidades graves de la columna cervical. La resonancia magnética es más informativa para visualizar músculos, raíces y médula espinal.
- Electroneuromiografía- un método para estudiar la eficiencia de la transmisión de impulsos a lo largo de una fibra nerviosa utilizando corriente eléctrica de baja intensidad. La prueba puede resultar un poco incómoda. El estudio ayuda a aclarar la conducción de los impulsos a lo largo de las raíces, los nervios y de los nervios a los músculos, confirmar el daño a los nervios o músculos y aclarar la naturaleza y el nivel del daño.
Tratamiento de cambios degenerativos en la columna cervical.
Los principales objetivos del tratamiento de los cambios degenerativos en la columna cervical son aliviar el dolor, prevenir la compresión de los nervios del cuello y restaurar la movilidad cervical.

Dependiendo de la gravedad de la afección, el médico puede recetar medicamentos, fisioterapia o masajes. Es posible que se requiera cirugía si se pellizcan los nervios o se deforman las articulaciones.
Tratamiento farmacológico de los cambios degenerativos en la columna cervical.
El dolor de cuello se puede aliviar con medicamentos.
Medicamentos para aliviar el dolor y la rigidez del cuello:
- ungüentos, geles y parches anestésicos locales;
- fármacos anti-inflamatorios no esteroideos;
- medicamentos hormonales en forma de tabletas o inyecciones en el área de la articulación afectada;
- relajantes musculares para aliviar los espasmos musculares;
- Antidepresivos para aliviar el dolor crónico.
Tratamiento no farmacológico de la osteocondrosis cervical.
Además de la terapia con medicamentos, es importante que los pacientes con osteocondrosis cervical realicen ejercicios para el cuello. Para ello, se deriva a la persona a una consulta con un fisioterapeuta. Enseña cómo estirar y fortalecer adecuadamente los músculos del cuello y los hombros.
Su médico puede recomendarle tapetes o rodillos con agujas de metal o plástico. Se utilizan entre 15 y 30 minutos antes de acostarse para relajar los músculos.
El uso de una férula Shantz (collarín) es una terapia de ejercicio pasivo para los músculos profundos de la región cervical, sobre los que es difícil influir con el ejercicio. Cuando una persona se pone una férula, los músculos se relajan y cuando se los quita, se tensan. Si usas una férula durante 15 a 20 minutos varias veces al día, podrás entrenarlos y fortalecerlos.
Sólo tiene sentido usarlo durante 2 o 3 horas si tiene lesiones graves en el cuello. Además, no debes tumbarte sobre él y mucho menos dormir.
Tratamiento quirúrgico de los cambios degenerativos de la columna cervical.
Como regla general, se requiere cirugía en pacientes con deformación severa de la columna vertebral que tienen un nervio pinzado.
Durante la operación, el cirujano extirpa elementos patológicos (protuberancias herniarias, formaciones, etc. ) o parte de la vértebra. Después de dicho tratamiento, se requiere un largo período de rehabilitación: uso de una férula Shants o una férula rígida para la columna cervical, fisioterapia, caminata regular y analgésicos.
Complicaciones y consecuencias de los cambios degenerativos en la columna cervical.
Sin tratamiento, los discos intervertebrales se desgastan gradualmente y las vértebras se "borran".
Complicaciones comunes de los cambios degenerativos en la columna cervical:
- síndrome de dolor intratable en la cabeza, cuello, pecho;
- calambres, trastornos del movimiento y entumecimiento de las manos;
- mareos frecuentes, alteración de la coordinación de movimientos, motricidad fina y gruesa.
Prevención de cambios degenerativos en la columna cervical ("osteocondrosis cervical")
No existe una prevención específica de la verdadera osteocondrosis cervical, porque es una enfermedad hereditaria.
Para evitar la aparición de dolor de cuello inespecífico, que se asocia erróneamente con la osteocondrosis cervical, es importante mantener una postura correcta y estar físicamente activo: cuanto más se mueve una persona, mejor es el estado de los músculos, huesos, ligamentos y articulaciones.
Para mantener la actividad física, los adultos necesitan 150 minutos de actividad aeróbica de intensidad moderada por semana. Son adecuados caminar rápido, nadar, andar en bicicleta, jugar al tenis, bailar o patinar. Pilates y yoga te ayudarán a fortalecer tus músculos.
Además, la gimnasia ayuda a evitar el sobreesfuerzo de los músculos del cuello y la aparición de dolor: inclinar la cabeza hacia adelante, hacia atrás, alternativamente hacia cada hombro y girarla, además de dormir sobre una almohada ortopédica.
Debes evitar lesiones en la columna cervical: no saltar al agua boca abajo, usar cinturones de seguridad en el coche (prevención de lesiones por latigazo cervical en caso de accidente).

Posición para dormir para el dolor de espalda.
El dolor en el cuello y la espalda, que a menudo se atribuye a la osteocondrosis, puede ser el resultado de una posición incómoda para dormir.
Durante el sueño, la cabeza y la columna deben estar aproximadamente al mismo nivel. Esta posición minimiza la presión adicional en el área del cuello.
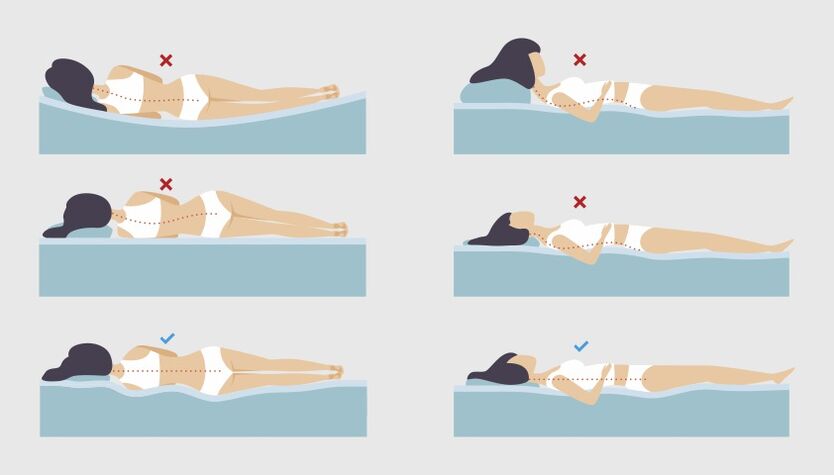
Si una persona duerme principalmente boca arriba, la altura de la almohada debe ser de 6 a 11 cm en promedio, para quienes duermen de lado, la almohada debe ser más gruesa: de 9 a 13 cm, de esta manera se obtendrá el ángulo deseado. Si se mantiene entre el hombro y la cabeza, la columna cervical no se hundirá y los músculos se tensarán para compensar el inconveniente.
Además, cuanto mayor sea el peso de la persona, más alta debe ser la almohada. También hay que prestar atención a la dureza del colchón. Cuanto más suave sea, más se hundirá bajo el peso del cuerpo y más alta debe ser la almohada. Además, es mejor no dormir siempre de un solo lado, ya que esto provoca un desequilibrio muscular.
Si una persona prefiere dormir boca abajo, es más probable que sufra dolores de espalda y cuello. El caso es que en esta posición es difícil mantener la columna en una posición neutra. Para aliviar la tensión de la espalda, puedes colocar una almohada debajo de la pelvis y la parte inferior del abdomen, y elegir una almohada plana debajo de la cabeza, o incluso dormir sin ella.
Además, puedes utilizar una almohada ortopédica especial.
Preguntas más frecuentes
- ¿Hacia dónde puede irradiarse el dolor debido a la "osteocondrosis cervical"?
El dolor debido a cambios degenerativos en la columna cervical puede irradiarse al hombro o al brazo y también intensificarse con el movimiento o al estar de pie.
- ¿Cómo aliviar un ataque de mareos con "osteocondrosis cervical"?
Para aliviar un ataque de mareos, conviene adoptar una posición cómoda en la que la probabilidad de caerse sea mínima (sentarse en una silla con respaldo o tumbarse) y pedir ayuda. Después de 5 a 7 minutos, puede intentar girar la cabeza: lo más probable es que el ataque de mareo desaparezca durante este tiempo. Si el mareo persiste o empeora, aparecen náuseas, vómitos u otros síntomas neurológicos (alteraciones del habla, visión, movimiento, deglución, sensibilidad), se debe llamar a una ambulancia lo antes posible.
- ¿Cómo dormir correctamente con "osteocondrosis cervical"?
Durante el sueño, la cabeza y la columna deben estar aproximadamente al mismo nivel. Esta posición minimiza la presión adicional en el área del cuello.
- ¿Cuánto dura una exacerbación de la "osteocondrosis" de la columna cervical?
En promedio, la exacerbación de los síntomas debido a cambios degenerativos en la columna cervical ("osteocondrosis cervical") dura de 4 a 7 días. Para reducir el dolor se utilizan antiinflamatorios no esteroides y relajantes musculares. Durante este tiempo, es mejor que la persona mantenga la calma y use un collarín.
- ¿Qué médico trata la "osteocondrosis" de la columna cervical?
El diagnóstico y tratamiento del dolor en la región cervical lo lleva a cabo un neurólogo, neurocirujano, ortopedista y médico de cabecera.

















































